W skontrolowanych przez NIK szpitalach pacjentkom, które poroniły, urodziły martwe dziecko lub których dziecko zmarło tuż po porodzie, nie zapewniono prawidłowej i wystarczającej opieki. Winna jest wadliwa organizacja procesu udzielania świadczeń oraz nieprzestrzeganie obowiązujących uregulowań, w tym standardów opieki okołoporodowej. Kierujący podmiotami leczniczymi nie dostrzegali specyfiki pracy z takimi pacjentkami. Często opieka nad pacjentkami doświadczającymi tych szczególnych sytuacji, ograniczała się do udzielenia niezbędnej pomocy medycznej, nie zapewniała natomiast szerszego wsparcia. W niewystarczającym stopniu szkolono personel medyczny, zwłaszcza z komunikacji z kobietami po stracie dziecka. Nie wszystkie pacjentki mogły też skorzystać z pomocy psychologa.
W Polsce – podobnie jak w innych krajach, wiele kobiet doświadcza poronienia lub urodzenia martwego dziecka. Według raportu UNICEF, na świecie co 16 sekund rodzi się martwe dziecko. Polska oraz cała Europa leżą w strefie, w której wskaźnik martwych urodzeń nie przekracza sześciu zgonów na 1000 porodów. W Polsce to nieco ponad trzy martwe urodzenia na 1000 porodów, podobnie jak w Belgii, Francji czy na Węgrzech. Mniej w Czechach, Niemczech, Szwecji, Norwegii oraz Finlandii.
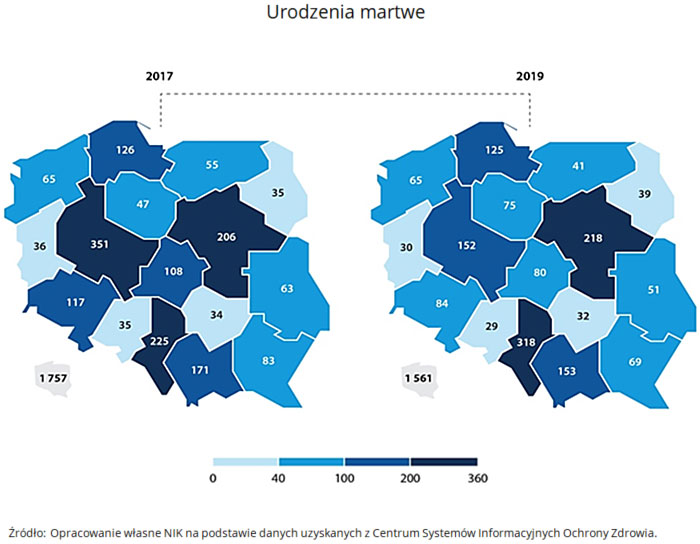
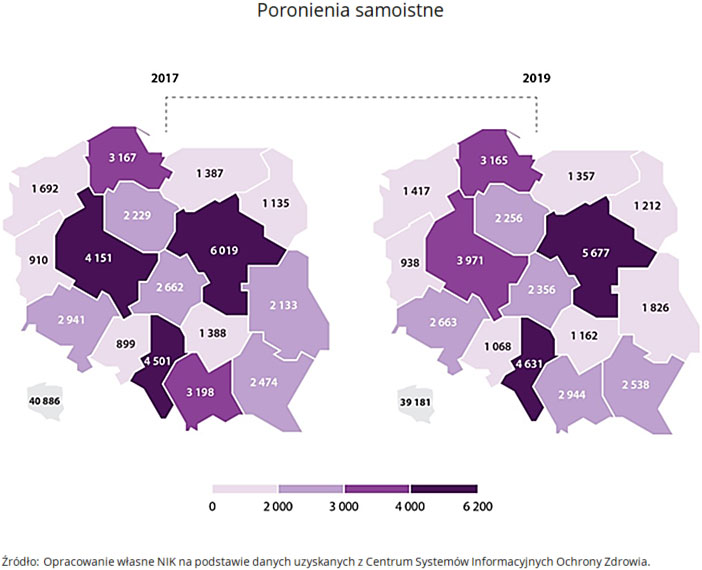
W Polsce w latach 2017-2019, każdego roku ok. 1700 kobiet urodziło martwe dziecko, a u ok. 40 tys. kobiet ciąża zakończyła się poronieniem. Szacuje się, że około 10-15 proc. wszystkich ciąż kończy się poronieniem.
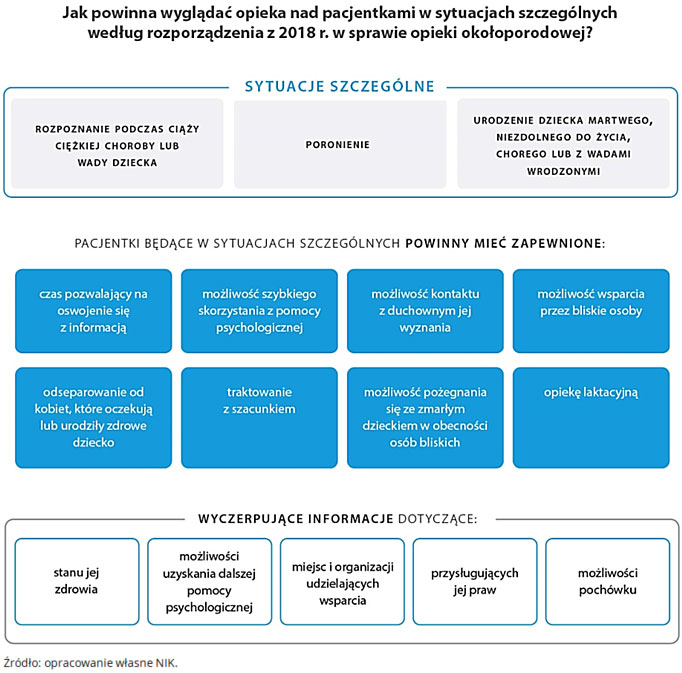
Dla rodziców są to trudne sytuacje. Dlatego wymagają oni szczególnej troski: ze strony otoczenia, najbliższych, ale także opiekujących się nimi pracowników medycznych. Aby nieść skuteczną pomoc pacjentkom w tych dramatycznych sytuacjach niezbędne są doświadczenie, wiedza, profesjonalizm i umiejętność komunikacji interpersonalnej. Personelowi medycznemu należy zapewnić kursy i szkolenia dotyczące postępowania w przypadku niepowodzenia położniczego, które powinny uczyć współpracy z pacjentką przeżywającą stratę dziecka. Wytyczne, dotyczące sprawowania opieki nad takimi pacjentkami znajdują się przede wszystkim w rozporządzeniu Ministra Zdrowia z 2018 r. w sprawie standardów opieki okołoporodowej.
NIK sprawdziła, jak wygląda opieka szpitalna nad pacjentkami, które poroniły lub urodziły martwe dziecko. Kontrolą objęto 37 szpitali z siedmiu województw.
Ustalenia kontroli
Ustalenia NIK pokazują, że w skontrolowanych szpitalach pacjentkom, które poroniły, urodziły martwe dziecko lub którym dziecko zmarło tuż po porodzie, nie zapewniono prawidłowej i wystarczającej opieki. Główną przyczyną tego stanu była wadliwa organizacja całego procesu leczenia takich pacjentek oraz nieprzestrzeganie obowiązujących uregulowań, także standardów opieki okołoporodowej.
Dokumentacja medyczna pacjentek ponad połowy skontrolowanych szpitali (57 proc.) była prowadzona nierzetelnie i nie pozwalała na ustalenie, czy świadczenia zostały im udzielone zgodnie ze wszystkimi standardami.
Opieka nad pacjentkami
Często opieka nad pacjentkami doświadczającymi tych szczególnych, dramatycznych sytuacji, ograniczała się do udzielenia tylko niezbędnej pomocy medycznej, nie zapewniała natomiast szerszego wsparcia. Dyrektorzy szpitali, a także personel medyczny nie zawsze dostrzegali specyfikę opieki nad takimi pacjentkami. W wielu szpitalach brakowało odpowiedniej komunikacji z kobietami, które straciły dziecko. Personel medyczny często po prostu nie potrafił z nimi rozmawiać. Praca w tak trudnych emocjonalnie warunkach wymaga dodatkowego wsparcia w radzeniu sobie z takimi sytuacjami. Natomiast lekarze, położne i pielęgniarki wielu skontrolowanych szpitali nie mieli zapewnionych odpowiednich i w wystarczającym wymiarze szkoleń i porad, jak radzić sobie ze stresem w takich sytuacjach. Położne i lekarze na pytanie odnośnie problemów i potrzeb dotyczących opieki nad pacjentkami, które poroniły, bądź urodziły martwe dziecko, wskazywali na konieczność zapewnienia szkoleń uczących odpowiedniej z nimi komunikacji.
Zdarzały się też przypadki, w których personelowi medycznemu brakowało po prostu empatii. W jednym ze skontrolowanych szpitali pacjentkom, które poroniły dziecko wręczano przy wypisie broszury o karmieniu dziecka piersią i przestrzeganiu diety matki karmiącej, co mogło pogłębiać ich traumę powstałą po stracie dziecka.
Prezes Fundacji „Rodzić po Ludzku” poinformowała: „W listach i skargach przesyłanych do fundacji kobiety zwracają uwagę na liczne problemy wynikające w głównej mierze z braku przygotowania części personelu medycznego oraz szpitali do opieki nad kobietami w sytuacjach szczególnych, a tym samym braku realizacji i przestrzegania rozporządzenia Ministra Zdrowia w sprawie standardu organizacyjnego opieki okołoporodowej z 2018 r. Najczęstszym problemem zgłaszanym przez kobiety był brak empatii podczas rozmów personelu medycznego z kobietą. Brak umiejętności komunikacji z osobą w bardzo trudnej, skrajnej sytuacji życiowej. Kobiety zwracają uwagę na postawę personelu medycznego, którą często określają jako nieuprzejmą, arogancką, oziębłą i ignorującą. Wiele kobiet opisywało sytuacje, w których personel medyczny podnosił na nie głos w sytuacji, w której dopytywały o swój stan lub płakały”.
Stowarzyszenie Edukacji Medycznej Asklepios (redakcja portalu poronilam.pl) poinformowało, że najwięcej listów i skarg od pacjentek, które doświadczyły niepowodzenia położniczego dotyczyło nieprawidłowej komunikacji na linii pacjentka – personel medyczny. „Niestety personel medyczny często nie potrafi rozmawiać z pacjentkami po stracie. Potwierdzają to też same położne, które wykazują chęć odbywania szkoleń psychologicznych, ponieważ w tej chwili chociaż same bardzo chcą pomóc nie zawsze wiedzą jak. Niewłaściwy sposób komunikacji personelu medycznego z pacjentką po stracie nie wynika ze złej woli, a po prostu z braku odpowiedniego przygotowania”.
NIK zwraca także uwagę, że w prawie połowie skontrolowanych szpitali wyposażenie oraz sposób urządzenia zespołów porodowych, sal chorych i pokoi diagnostycznych na oddziałach ginekologiczno-położniczych nie zawsze był zgodny z wymogami określonymi w prawie. Organizacja sal porodowych i pokojów badań w czterech szpitalach nie zapewniała pacjentkom prawa do intymności i godności. Na przykład gabinety zabiegowe nie były zabezpieczone przed wejściem osób postronnych, a fotel ginekologiczny nie był osłonięty od strony wejścia do gabinetu.
Nie we wszystkich szpitalach zagwarantowano, aby kobiety przeżywające dramat po stracie dziecka nie miały kontaktu z pacjentkami oczekującymi narodzin zdrowego potomka lub tymi które już urodziły. W pięciu skontrolowanych podmiotach (14 proc.) pacjentki, które poroniły lub urodziły martwe dziecko przebywały w jednej sali razem z kobietami, będącymi w ciąży lub połogu po narodzinach zdrowego dziecka. Może to negatywnie wpływać na stan psychiczny kobiet po stracie dziecka. W jednym szpitalu pacjentki po poronieniu były hospitalizowane na korytarzu oddziału.
W żadnym ze skontrolowanych szpitali nie było osobnego pomieszczenia przeznaczonego do pożegnań ze zmarłym dzieckiem (tzw. sali/pokoju pożegnań). Zwykle pacjentki miały możliwość pożegnania ze zmarłym dzieckiem w jednoosobowej sali, w której przebywały lub rodziły.
Wsparcie psychologiczne
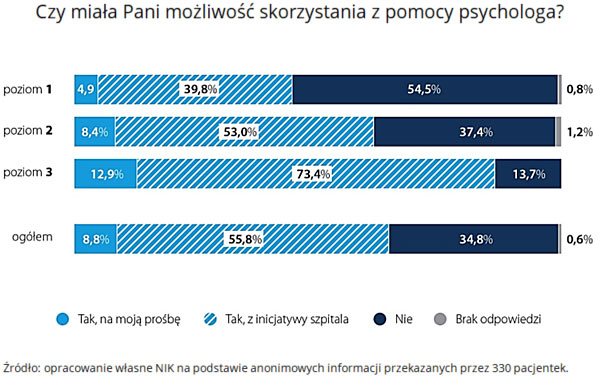
Nie wszystkie pacjentki miały możliwość skorzystania z konsultacji psychologa. Różna była skala pomocy psychologicznej – w trzech skontrolowanych szpitalach w ogóle nie udzielano takich porad, a tylko w jednym ze szpitali z takiej pomocy skorzystało 85 proc. pacjentek. Najwięcej pacjentek otrzymało wsparcie psychologiczne w tych szpitalach, w których psycholog był zatrudniony na oddziale ginekologiczno-położniczym. Problemem jest to, że wymóg zatrudnienia psychologa na co najmniej 0,5 etatu dotyczy tylko oddziałów ginekologiczno-położniczych o trzecim poziomie referencyjności w opiece perinatalnej, czyli tych największych, które przyjmują najcięższe przypadki. Jednak i na tych, skontrolowanych oddziałach nie zawsze, mimo takiego wymogu, był psycholog. Sami lekarze i dyrektorzy szpitali przyznają, że odczuwają brak psychologów na swoich oddziałach, ale nie mają możliwości zatrudnienia tego specjalisty.
Brak stałej opieki psychologicznej w przypadku pacjentek doświadczających niepowodzeń położniczych był najczęściej wskazywanym problemem przez konsultantów wojewódzkich w dziedzinie położnictwa i ginekologii.
Konsultant wojewódzki dla województwa śląskiego: „Najważniejszą potrzebą jest całodobowa dostępność opieki psychologicznej dla pacjentek po niepowodzeniach położniczych, a wiele oddziałów zgłasza brak psychologa”.
Małopolski konsultant wojewódzki: „Najważniejszym problemem dotyczącym opieki nad pacjentką w sytuacji trudnej jest całodobowa dostępność konsultacji psychologicznej, ponieważ w mniejszych miejscowościach trudno znaleźć psychologa z odpowiednimi kwalifikacjami”.
NIK ustaliła, iż w ośmiu szpitalach to nieprawidłowa organizacja pracy psychologa uniemożliwiała skorzystanie z jego konsultacji. Na przykład z porad tego specjalisty pacjentki nie mogły skorzystać w weekendy, święta, albo w godzinach popołudniowych. Stwierdzono w związku z tym sytuacje, że gdy psycholog pojawiał się na oddziale położniczo-ginekologicznym, pacjentek, które potrzebowały jego pomocy nie było już w szpitalu, bo zostały wypisane do domu.
Wyniki kontroli Izby wskazują, że w większości szpitali nie zachowywano należytej staranności, by zapewnić wszystkim pacjentkom, które miały takie życzenie, pomoc psychologa oraz nie dokumentowano rzetelnie, czy w przypadku każdej pacjentki doświadczającej niepowodzenia położniczego przestrzegany był standard dotyczący umożliwienia kobiecie skorzystania możliwie szybko z pomocy tego specjalisty. W 28 na 37 skontrolowanych jednostkach w dokumentacji medycznej nie odnotowywano, czy pacjentka została poinformowana o możliwości skorzystania z konsultacji psychologa oraz czy odmówiła takiego wsparcia. Brak takich informacji, nie pozwala na ocenę, czy w szpitalu przestrzegany jest ten standard.
Przeprowadzona w trakcie kontroli anonimowa ankieta wśród pacjentek hospitalizowanych z powodu utraty dziecka pokazała, że blisko 35 proc. kobiet nie miało możliwość skorzystania z pomocy psychologa.
Stan zatrudnienia lekarzy
W wielu szpitalach (ok. 70 proc.) problemem na oddziałach ginekologiczno-położniczych był brak, odpowiedniej do potrzeb, liczby lekarzy. Co prawda we wszystkich objętych kontrolą oddziałach zatrudniano wymaganą przepisami liczbę lekarzy, jednak w niektórych podmiotach było to niewystarczające w stosunku do potrzeb. W konsekwencji, w dwóch z 37 skontrolowanych szpitali (5 proc.), wystąpiły przypadki powierzania samodzielnych dyżurów lekarzom, którzy nie mieli wymaganej specjalizacji.
W pięciu szpitalach (14 proc.) nie zapewniono lekarzom co najmniej 11 godzin nieprzerwanego odpoczynku po zakończeniu dyżuru medycznego. W jednym szpitalu lekarze dokumentowali świadczenie pracy jednocześnie w poradni i na oddziale. W większości skontrolowanych szpitali (25, tj. 68 proc.) dopuszczano do sytuacji, w której lekarze zatrudnieni na podstawie umów cywilnoprawnych, wykonywali swoje obowiązki nieprzerwanie przez ponad 24 godziny, często na dyżurach trwających 48 godzin, w niektórych przypadkach – nawet 88 godzin. W ocenie NIK, może to budzić wątpliwości co do jakości świadczonych usług medycznych, a tym samym zapewnienia bezpieczeństwa zdrowotnego pacjentek i samych lekarzy.
Postępowanie po poronieniach
W skontrolowanych szpitalach różnie, nie zawsze zgodnie z prawem, postępowano ze zwłokami dzieci martwo urodzonych i płodami po poronieniach. Proces ten był nierzetelnie dokumentowany.
Zdaniem NIK brakuje takiej samej we wszystkich szpitalach procedury odnośnie składanych przez pacjentki oświadczeń o ich decyzji w sprawie postępowania ze zwłokami dziecka – skorzystania lub rezygnacji z prawa do pochówku. Aż w 26 proc. skontrolowanych szpitali w dokumentacji medycznej brakowało takich oświadczeń. W konsekwencji, w pięciu szpitalach, które nie posiadały tego dokumentu, zwłoki dzieci po poronieniach i martwo urodzonych przechowywano przez długi czas – w skrajnym przypadku było to sześć lat.
W tych jednostkach, w których matkom dawano do wypełnienia oświadczenia, funkcjonowały różne ich wzory. W kilku przypadkach były one nieprawidłowe i mogły wprowadzać pacjentki w błąd i w konsekwencji uniemożliwiać pochówek dzieci.
W ponad połowie skontrolowanych jednostek (19) NIK stwierdziła nieprawidłowości w postępowaniu ze zwłokami dzieci martwo urodzonych i poronionych. Sześć szpitali przekazywało zwłoki dzieci do badań histopatologicznych podmiotom zewnętrznym, bez zastrzeżenia obowiązku ich zwrotu, co uniemożliwiało ich pochowanie, a w połowie analizowanych przypadków doprowadziło do utylizacji ciał na zlecenie podmiotów wykonujących badania. W dwóch szpitalach zwłoki dzieci martwo urodzonych także kwalifikowano jako odpady medyczne i przekazywano do utylizacji.
Wnioski
NIK skierowała wnioski do Ministra Zdrowia o zmianę:
- rozporządzenia w sprawie świadczeń gwarantowanych z zakresu leczenia szpitalnego, poprzez wprowadzenie obowiązku zatrudniania również na oddziale ginekologiczno-położniczym o pierwszym i drugim poziomie referencyjności psychologa w wymiarze co najmniej 0,5 etatu;
- rozporządzenia w sprawie rodzajów, zakresu i wzorów dokumentacji medycznej oraz sposobu jej przetwarzania, poprzez wprowadzenie wzoru oświadczenia dla pacjentek, które poroniły lub urodziły martwe dziecko, dokumentującego ich decyzję o skorzystaniu z prawa do pochówku dziecka lub rezygnacji z tego prawa oraz obowiązku dołączania tego oświadczenia do indywidualnej dokumentacji medycznej.
Najwyższa Izba Kontroli wnosi także o podjęcie przez Ministra Zdrowia, w ramach sprawowanego ogólnego nadzoru nad sprawami pozostającymi w jego właściwości objętymi ustawą o cmentarzach i chowaniu zmarłych, działań zapewniających jednolity, zgodny z obowiązującymi przepisami, sposób postępowania szpitali ze zwłokami dzieci martwo urodzonych i po poronieniu.
Skierowano także wnioski do zarządzających podmiotami leczniczymi o:
- wyeliminowane przypadków nadmiernie długiej pracy lekarzy (nieprzerwanie nawet przez kilka dni) zatrudnionych na podstawie umów cywilnoprawnych, co przyczyni się do zapewnienia właściwej jakości świadczeń medycznych i zwiększenia bezpieczeństwa pacjentek;
- organizowanie szkoleń dla lekarzy i położnych, dotyczących opieki nad pacjentkami doświadczającymi szczególnych sytuacji położniczych, a zwłaszcza umiejętności komunikacji z takimi pacjentkami;
- organizowanie wsparcia w radzeniu sobie ze stresem dla osób wykonujących zawód medyczny, które zajmują się pacjentkami doświadczającymi sytuacji szczególnych;
- prowadzenie dokumentacji medycznej pacjentek zgodnie z obowiązującymi przepisami, z uwzględnieniem informacji o świadczeniach, których im udzielono, w sposób gwarantujący prawo do informacji o stanie zdrowia;
- eliminowanie przypadków takiego postępowania ze zwłokami dzieci martwo urodzonych, które uniemożliwia dokonanie ich pochówku.
źródło: NIK
fot. Adobe Stock